Las células madre del estómago humano se pueden convertir en células que secretan insulina en respuesta al aumento de los niveles de azúcar en la sangre, lo que ofrece un enfoque prometedor para el tratamiento de la diabetes, según un estudio preclínico de investigadores de Weill Cornell Medicine.
En el estudio, que apareció el 27 de abril en Nature Cell Biology, los investigadores demostraron que podían tomar células madre obtenidas del tejido del estómago humano y reprogramarlas directamente, con una eficiencia sorprendentemente alta, en células que se parecen mucho a las células pancreáticas secretoras de insulina conocidas como beta. Los trasplantes de pequeños grupos de estas células revirtieron los signos de la enfermedad en un modelo de ratón con diabetes.
El autor principal del estudio es el Dr. Joe Zhou, profesor de medicina regenerativa y miembro del Instituto Hartman para la Regeneración Terapéutica de Órganos en Weill Cornell Medicine.
La insulina es una hormona que regula los niveles de glucosa en la sangre; sin ella, la glucosa en la sangre se vuelve demasiado alta y causa diabetes y sus muchas complicaciones. Se estima que 1,6 millones de estadounidenses tienen diabetes tipo 1, que resulta de un ataque autoinmune que destruye las células beta en el páncreas. Al menos varios millones de estadounidenses carecen de suficientes células beta debido a la diabetes tipo 2 grave. Los tratamientos actuales en tales casos incluyen inyecciones de insulina manuales y con bomba portátil, que tienen múltiples inconvenientes, incluido el dolor, el control de glucosa potencialmente ineficiente y la necesidad de usar equipos engorrosos.
Los investigadores biomédicos tienen como objetivo reemplazar la función de las células beta de una manera más natural, con trasplantes de células humanas que funcionan como las células beta: detectan automáticamente los niveles de azúcar en la sangre y secretan insulina según sea necesario. Idealmente, dichos trasplantes utilizarían las propias células de los pacientes para evitar el problema del rechazo del trasplante.
El Dr. Zhou ha estado trabajando para lograr este objetivo durante más de 15 años. En los primeros experimentos como investigador postdoctoral, descubrió que las células pancreáticas ordinarias podían convertirse en células similares a las beta productoras de insulina forzando la activación de tres factores de transcripción, o proteínas que controlan la expresión génica, lo que resulta en la activación subsiguiente de los genes necesarios para el desarrollo de células beta normales. En un estudio de 2016, nuevamente en ratones, él y su equipo demostraron que ciertas células madre en el estómago, llamadas células madre gástricas, también son muy sensibles a este método de activación de tres factores.
Los intentos de reproducir estos resultados utilizando células madre gástricas humanas, que se pueden extraer de los pacientes con relativa facilidad en un procedimiento ambulatorio llamado endoscopia, se vieron frenados por varios obstáculos técnicos. Sin embargo, en el nuevo estudio, dirigido por el primer autor, el Dr. Xiaofeng Huang, profesor de biología molecular en medicina en Weill Cornell Medicine, los investigadores finalmente lograron el éxito.
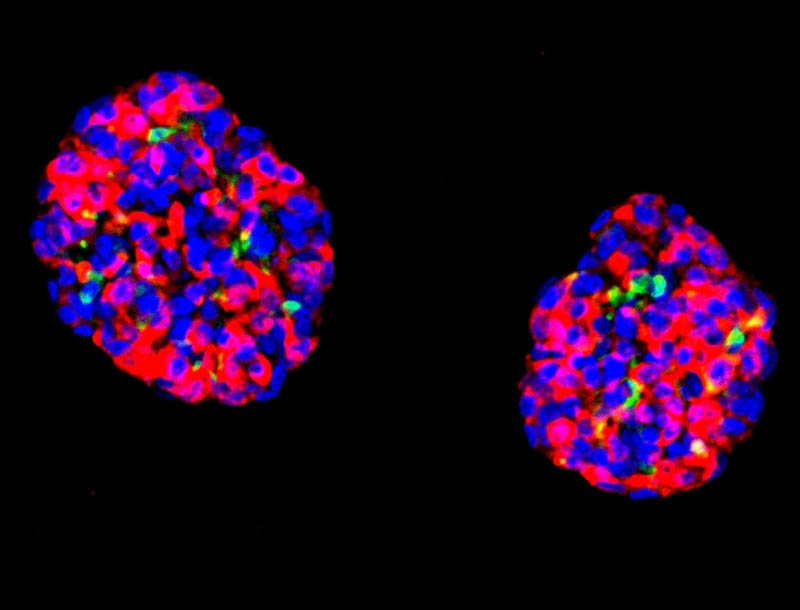
Después de convertir las células madre gástricas humanas en células similares a beta, el equipo cultivó las células en pequeños grupos llamados organoides y descubrió que estas piezas de tejido similares a órganos rápidamente se volvieron sensibles a la glucosa, respondiendo con secreciones de insulina. Cuando se trasplantaron a ratones diabéticos, los organoides similares a beta funcionaron en gran medida como lo harían las células beta pancreáticas reales, secretando insulina en respuesta a los aumentos de glucosa en sangre y, por lo tanto, manteniendo estables los niveles de glucosa en sangre. Los trasplantes también siguieron funcionando durante el tiempo que los investigadores los monitorearon (seis meses), lo que sugiere una buena durabilidad.
El Dr. Zhou dijo que él y su laboratorio aún necesitan optimizar su método de varias maneras antes de que pueda considerarse para uso clínico. Las mejoras necesarias incluyen métodos para aumentar la escala de producción de células beta para trasplantes a humanos y modificaciones de las células similares a beta para hacerlas menos vulnerables al tipo de ataque inmunológico que inicialmente elimina las células beta en pacientes con diabetes tipo 1.
En última instancia, los investigadores esperan desarrollar una técnica que permita la recolección relativamente fácil de células madre gástricas de los pacientes, seguido del trasplante, semanas después, de organoides secretores de insulina que regulan los niveles de azúcar en la sangre sin necesidad de medicación adicional.